Что такое эпидуральная анестезия?
Разберемся, что такое эпидуральное пространство. Это определенный участок позвоночника, в районе поясницы. Точная локализация: внутри канала позвоночника, между твердой оболочкой спинного мозга и внешней стенкой. Именно здесь передаются все нервные импульсы, идущие от органов малого таза (в том числе и матки).
Обезболивающие препараты, которые вводятся внутрь, ставят блок на передачу болевых импульсов в мозг. Таким образом, женщина не чувствует болезненность схваток. Препарат должен быть строго дозирован, одна доза высчитывается таким образом, чтобы беременная ничего не ощущала ниже пояса, но при этом самостоятельно передвигалась.
Такая анестезия позволяет роженице находиться полностью в сознании. Если нет специальных медицинских показаний, действие эпидуральной анестезии рассчитано только на период раскрытия шейки матки и схватки. Потуги и сам родовой процесс женщина переживает без обезболивания.
Эпидуральная и спинальная анестезия: в чем отличие?
Очень часто эти два вида анестезии путают, потому как внешне они схожи. Спинальная анестезия отличается механизмом воздействия: очень тонкой иглой в спинномозговую жидкость вводится анестетик. Локализация укола – ниже уровня спинного мозга. Кроме того, эпидуральная анестезия признана гораздо более безопасной, чем спинальная – риск появления осложнений гораздо ниже.
Стоимость
Если для проведения процедуры существуют медицинские показания, она должна быть бесплатной. Если роженица самостоятельно приняла решение об обезболивании, стоимость будет колебаться от 3000 до 5000 рублей, зависимо от типа роддома.
Эпидуральная анестезия: что нужно знать будущим мамам
Об эпидуральной анестезии ходит множество слухов и домыслов. Кому-то она кажется избавлением от родовых мучений, а кто-то уверен, что это очень опасная процедура, которая может оставить тебя на всю жизнь инвалидом. Что же это такое – эпидуральная анестезия?
Эпидуральная анестезия: что это?
Спинной мозг и его корешки покрыты специальной оболочкой, которую мы называем твердой мозговой оболочкой. В небольшое пространство вокруг этой оболочки (эпидуральное или перидуральное) вводится лекарственное вещество через специальный катетер, что приводит к потере болевой и общей чувствительности, а также к расслаблению мышц.
Эпидуральная анестезия: кому показана?
Цель любой анестезии – это обезболивание, и ничего более.
Эпидуральная анестезия может применяться для местного обезболивания, как дополнение к общей анестезии (наркозу), как полное обезболивание при кесаревом сечении, например.
Но также такой вид анестезии может использоваться у людей, страдающих болью в спине, в послеоперационном периоде для снятия боли. Она всегда проводится по желанию и согласию человека, в том числе роженицы в родах.
Страх боли или дань моде?
Раньше женщины беременели и рожали много, поэтому боль в родах переносили часто как норму жизни. Хотя при повторных родах боль может быть незначительной и даже отсутствовать.
Сейчас многие женщины рожают всего 1-2 детей, концентрируя огромное внимание не так на беременности, как на страхах, часто навязанных другими людьми.
Нередко существует давление со стороны: зачем терпеть боль, если можно рожать без боли.
В какой-то степени это дань моде и навязывание удобных стереотипов и самим медперсоналом – такой вид обезболивания стоит не дешево. Но я не буду утверждать, что женщина в родах должна страдать из-за боли.
Ведь ощущение боли зависит от индивидуального болевого порога: кто-то может переносить сильную боль и не жаловаться, кто-то теряет сознание и от незначительной боли. В медицине нет достоверных методов оценки болевого синдрома.
Есть женщины, которые воспринимают роды из-за сильной боли как чрезвычайно негативный момент жизни и отказываются от последующих беременностей и родов из-за перенесенной психоэмоциональной травмы.
Эпидуральная анестезия: избавляемся от мифов
Обязанность врача – это предоставление правдивой, точной, современной информации на любую запрашиваемую его пациентом, в том числе беременной женщиной, тему. В работе с беременной женщиной и ее подготовкой к родам важно соблюдать три этапа.
- 1й этап
– обсуждение темы обезболивания в родах. Обычно это проводится в начале третьего триместра. Здесь важно не навязывание трафаретных взглядов, а предоставление информации о всех видах обезболивания, используемых в современном акушерстве, а также объяснение, когда и какой вид анестезии может быть использован. - 2й этап
– в зависимости от выбора вида анестезии может быть организована консультация анестезиолога. Если, например, женщина выбрала
эпидуральную анестезию
, анестезиолог должен определить наличие противопоказаний, а также объяснить осложнения такого обезболивания. - 3й этап
– корректировка желаний женщины непосредственно в родах. Ведь нередко женщины не успевают воспользоваться обезболиванием. Многие роженицы предпочитают попробовать естественные роды без обезболивания, но при сильной боли могут перейти на эпидуральную анестезию, если ее проведение позволяют условия.
Правда, что во время родов с эпидуральной анестезией женщина не почувствует боли?
Эпидуральная анестезия как раз и проводится с целью обезболивания. При правильном проведении такой анестезии боли не должно быть. Ощущение боли может быть связано с ошибками проведения “эпидуралки”, недостаточной дозой лекарственного препарата, другими причинами.
Правда, что, если врач неправильно вколет эпидуральную анестезию, можно остаться инвалидом? И даже лишиться способности ходить?
Существует около 50 осложнений эпидуральной анестезии и в целом общий уровень осложнений составляет 23 процента. Другими словами, почти каждая 4-я женщина столкнется с каким-то осложнением из-за ЭА.
Осложнения со стороны нервной системы, в том числе потери чувствительности и моторики, тоже встречаются после эпидуральной анестезии. Например, парестезия (потеря чувствительности) встречается в 1.6 случае на 1000, с постоянной невропатией в 0.04 процентов женщин.
Потеря чувствительности, онемение может быть не только в ногах, но и руках, пальцах, пояснице, ягодицах (до 3 процентов). У ряда женщин это может быть постоянным осложнением.
Действительно, в медицине описаны случаи паралича после эпидуральной анестезии у женщин. В одном из клинических исследований из 108 женщин с нефатальными осложнениями постоянный паралич наблюдался у 5.
Инвалидность также может возникнуть из-за спинального арахноидита, и инфицирование здесь не причем – это чаще всего реакция на лекарственный препарат или катетер (как инородное тело).
Правда ли, что эпидуральная анестезия отрицательно влияет на ребенка? И лучше ли соглашаться на кесарево, а не на ЭА?
У детей, чьи матери пользуются ЭА, чаще наблюдается так называется фетальный дистресс, брадикардия (понижение частоты сердцебиения), а у новорожденных проблемы с дыханием, в целом, нехватка кислорода в крови и тканях. Однако, кесарево сечение так или иначе потребует хорошую анестезию, поэтому не рационально проводить оперативное родоразрешение, если для этого нет показаний.
Эпидуральная анестезия: плюсы
Фактически мы уже затронули некоторые минусы эпидуральной анестезии.
- Самый большой плюс состоит в том, что этот вид обезболивания очень эффективный, если он проведен правильно.
- Также, уровень осложнений ниже, чем при общем наркозе. При учете противопоказаний и профессиональном проведении эпидуральной анестезии уровень серьезных осложнений чрезвычайно низкий.
- Современное проведение “эпидуралки” позволяет контролировать количество вводимого лекарства самой женщиной (например, только при ощущении схваток), что уменьшает негативное влияние лекарственного препарата (уменьшается доза).
Эпидуральная анестезия: советы гинеколога
Эпидуральная анестезия – это не приговор, не обязательство. 1.
Врач должен обсудить с женщиной альтернативные методы обезболивания с учетом противопоказаний, уровня осложнений и пожелания женщины.
2.
Если женщина все же выбрала эпидуральную анестезию, она должна быть ознакомлена с самыми распространенными видами осложнениями и их уровнем, и только после получения всех ответов на свои вопросы она может подписать письменное согласие на проведение обезболивания. 3.
Не бойтесь задавать вопросы врачам.
Это их обязанность предоставлять вам информацию для принятия решения. Ведь это не только ваше здоровье и ваше тело. Это здоровье вашего ребенка.
Источник: https://zen.yandex.ru/media/acush/epiduralnaia-anesteziia-chto-nujno-znat-buduscim-mamam-5afc680148c85e85e6733deb
Как делают?
Итак, как же происходит данная процедура:
- Чтобы врач сделал правильный прокол, роженицу просят сесть и согнуть спину или принять горизонтальное положение на кушетке и свернуться клубочком. Другими словами: предоставить максимальный доступ к нужному участку позвоночника. Нельзя двигаться, даже если будет больно: старайтесь не отстраняться и не выгнуть спину. Ощущения будут неприятные, но кратковременные. Врачи рекомендуют на несколько секунд выключить сознание и подумать о рождении здорового ребенка – если при совершении прокола что – то пойдет не так, очень велик риск осложнений.
- Место прокола обязательно тщательно обрабатывается антисептическим средством, дезинфицируется.
- Предварительно пациентке вкалывается обезболивающее, чтобы убрать чувствительность кожи и клетчатки (подкожно – жировой) в месте будущего прокола.
- Врач – анестезиолог совершает прокол, вводит иглу в пространство позвоночника. Обязательное условие – она должна достигнуть твердой оболочки спинного мозга. Если по ощущениям женщины во время прокола может произойти схватка – следует немедленно сказать об этом врачу! Основная задача – не шевелиться. Стоит обратить внимание и на другие возможные симптомы: онемение языка, тошнота, головокружение, не чувствуются ноги или очень болит голова. Все эти признаки можно устранить без проблем только на начальном этапе процедуры
- По иголке ведут очень тоненькую трубочку из силикона – специальный катетер, который предоставляет поступление препаратов в эпидуральное пространство. Этот катетер будет находиться внутри столько, сколько понадобится для действия обезболивающего. Избегайте резких движений во время ходьбы, чтобы случайно не сорвать устройство. Катетер должен быть в спине беременной и во время самых родов. Если во время введения катетера женщина чувствует боль, отдающую в ногу или спину, значит, иголка зацепила нервно окончание – корешок.
- Иголка извлекается, а трубка закрепляется лейкопластырем к спине.
- Предварительно нужно провести пробу на переносимость и реакцию организма, используя небольшое количество препарата.
- Когда процесс родов позади, трубку извлекают из спины молодой матери, а место прокола скрывают под лейкопластырем. При этом нужно будет длительное время находиться в положении лежа, чтобы свести к минимуму возможные риски осложнений.
Установка катетера
Сама процедура (прокол и установка катетера) занимают небольшое количество времени – около 10 минут. Действие препаратов начинается спустя 20 минут после введения. Многих женщин очень пугают возможные манипуляции с позвоночником, а слово «прокол» звучит очень страшно.
Специалисты спешат успокоить рожениц: кратковременные ощущения вполне терпимы, длятся всего несколько секунд. Катетер во время движений не чувствуется вообще.
Есть 2 режима, которые позволяют вводить препараты:
- Небольшими дозами, но непрерывно, через минимальные промежутки времени.
- Один раз. Если будет необходимость, процедура повторяется спустя 2 часа. Пока доза не подействует, роженице необходимо принять положение лежа: в ногах расширяются сосуды, и если женщина резко встанет, может произойти отток крови к ним и потеря сознания.
Какие препараты используются при эпидуральной анестезии?
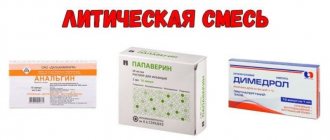
Чаще всего используются препараты, которые не проникают сквозь плацентарный барьер: «Новокаин», «Лидокаин», «Бупивакаин».
Инструменты для постановки эпидуральной анестезии
Влияет ли эпидуральная анестезия на здоровье ребенка и родовую деятельность?
Анестетики, которые вводят, не оказывают влияния на ребенка, так как не проникают сквозь плаценту. Эпидуральная анестезия не вредит здоровью малыша! Однако, окончательный вывод о безвредности процедуры неоднозначен: многие специалисты сходятся во мнении, что на первый период родовой деятельности никакого влияния не оказывается, а вот потуги проходят менее выражено.
Уколы в родзале: приоткроем завесу
У всех без исключения беременных, поступающих в родблок, берут анализы крови на ВИЧ, гепатиты, сифилис.
За время беременности вам уже приходилось сдавать этот анализ по крайней мере дважды, но при поступлении в роддом придется сделать это еще раз.
Даже в том случае, когда женщина поступает в родблок из отделения патологии беременных, анализ придется повторить. Кровь берет акушерка родильного блока вскоре после поступления.
Перед проведением эпидуральной анестезии (о ней будет сказано ниже) и в случае возникновения кровотечения у роженицы берут кровь из пальца. Определяют количество гемоглобина, эритроцитов и лейкоцитов, а также время свертывания крови, время кровотечения.
Для проведения эпидуральной анестезии важно, чтобы не было сбоев в работе свертывающей системы крови.
При кровотечениях эти анализы важны для выбора терапии, принятия решения о необходимости переливания крови и кровезаменителей, а также для прогнозирования состояния роженицы.
Подготовка шейки матки к родам
Одним из важных факторов, который говорит о готовности организма к родам, является состояние шейки матки. Перед родами шейка матки должна быть мягкой, укороченной, канал шейки матки должен быть немного расширен.
В тех случаях, когда воды уже излились, а родовой деятельности еще нет (преждевременное излитие околоплодных вод), для наиболее быстрой подготовки шейки матки к родам и скорейшего начала родовой деятельности вводят препарат ЭНЗАПРОСТ
со спазмолитическим препаратом
НО-ШПОЙ.
Дело в том, что после излития околоплодных вод до рождения малыша должно пройти не более 12 часов. Ведь после того как целостность плодного пузыря нарушена, малыш уже не защищен плодными оболочками от проникновения инфекции из влагалища. После введения
СИНЕСТРОЛА
могут появиться регулярные схватки.
Обезболивание родов
В стенах родильного блока от женщин, у которых схватки в самом разгаре, часто можно услышать: «Сделайте какой-нибудь укол!» Мы не будем говорить о методиках дыхания, массажа и о поведении в родах, которые могли бы помочь вам без уколов. Поговорим о тех случаях, когда дело все же дошло до инъекции.
Внутримышечно или внутривенно вводят наркотические анальгетики — препараты, которые взаимодействуют со специальными рецепторами в центральной нервной системе. Основным наркотическим анальгетиком, используемым для обезболивания родов, является ПРОМЕДОЛ.
Во время родов ПРОМЕДОЛ
вводится, когда открытие шейки матки составляет 5—6 см (не позднее чем за 2 часа до предполагаемого появления малыша на свет).
Именно в это время препарат вводят, потому что наркотический анальгетик проникает через плаценту к плоду, воздействуя на его дыхательный центр, поэтому, если между последней инъекцией и рождением малыша прошло меньше двух-трех часов, у новорожденного угнетается дыхание.
После такого укола у роженицы может возникнуть рвота.
Степень обезболивающего эффекта ПРОМЕДОЛА
весьма индивидуальна. У кого-то он почти полностью снимает родовую боль, на других практически не действует. На некоторых женщин этот препарат оказывает весьма слабое обезболивающее действие. На женщин, ранее употреблявших наркотики, этот метод не действует.
С помощью укола в спину проводится эпидуральная анестезия.
Суть метода заключается в том, что врач вводит иглу в поясничную область, игла попадает в позвоночный канал в пространство над твердой оболочкой спинного мозга (эпидуральное пространство) — как раз туда, где проходят нервные корешки, несущие болевые импульсы от матки.
Чтобы процедура была безболезненной, перед уколом кожу в месте предполагаемой инъекции обезболивают — для этого в кожу поясничной области вводят местный анестетик (например, НОВОКАИН).
Затем вводят специальную иглу, в которую вставляется тоненькая силиконовая трубочка (катетер); игла удаляется, а катетер остается в эпидуральном пространстве — в него и вводят сильнодействующий местный анестетик {МАРКАИН, РОПИВАКАИН, УЛЬТРАКАИН).
По мере необходимости через катетер можно добавлять лекарственное вещество.
Показания к эпидуральной анестезии определяют акушер вместе с анестезиологом в зависимости от акушерской ситуации (открытия шейки матки, силы схваток, положения плода и т.д.) и потребностей роженицы.
Во время проведения эпидуральной анестезии пациентка находится в максимально согнутом положении: лежа на животе, согнувшись «калачиком» либо сидя, нагнувшись — в такой позе костные выросты позвонков максимально разведены, пространство между ними достаточно для успешного введения иглы.
После введения препарата обезболивание развивается через 10—20 минут.
Болевые ощущения блокируются полностью у всех женщин — может сохраняться лишь ощущение давления во время схваток или при влагалищном осмотре. Обезболивающий эффект можно продлевать до 24—36 часов. Блокада болевых нервных корешков не влияет на сокращения матки — роды происходят, как обычно. Местный анестетик абсолютно не попадает в кровь матери и поэтому безвреден для плода.
В момент введения катетера последний может коснуться нерва, вызвав кратковременное простреливающее ощущение в ноге. Еще одним моментом, который может сопровождать анестезию, иногда бывает чувство онемения, слабости и тяжести в ногах.
При проведении эпидуральной анестезии женщине не разрешают вставать с кровати из-за возможности развития мышечной слабости и вероятности падения. Не рекомендуется также лежать на спине из-за возможного снижения артериального давления в таком положении.
Для профилактики этого эффекта женщине внутривенно вводят физиологический раствор, то есть при проведении эпидуральной анестезии укол в спину сопровождается постановкой капельницы.
С целью облегчения страданий роженицы используют также внутримышечные инъекции НО-ШПЫ.
Такие уколы, как правило, делают в начале первого периода родов.
Поскольку НО-ШПА
является спазмолитическим препаратом, то есть устраняет спазмы гладкой мускулатуры, то это лекарство помогает раскрытию шейки матки, основу которой составляют именно такие мышцы.
После введения лекарства схватки могут стать немного менее болезненными.
Стимуляция родовой деятельности
Стимуляция необходима при слабости родовой деятельности. Различают первичную и вторичную слабость родовой деятельности.
При первичной слабости родовой деятельности схватки с начала родов слабые, малоэффективные, в то время как при вторичной сила и продолжительность схваток первоначально достаточны, но далее на протяжении родов схватки постепенно ослабевают, становятся реже и короче и дальнейшего раскрытия шейки матки не происходит.
Диагноз «слабость родовой деятельности» ставят, когда схватки слабые и шейка матки при этом не раскрывается.
Основным немедикаментозным методом, позволяющим усилить родовую деятельность, является тоже своего рода укол — прокол плодного пузыря, или амниотомия. Эту манипуляцию проводят при раскрытии шейки матки на 2 см и более. Далее в течение 2—3 часов за роженицей наблюдают.
У некоторых пациенток в результате амниотомии происходит усиление родовой деятельности. Например, при многоводии мышцы матки перерастянуты, а излитие околоплодных вод способствует уменьшению внутриматочного объема и началу правильного и достаточного сокращения мышц матки.
Если желаемого эффекта от амниотомии не получено, то необходимо применение медикаментозных средств.
Необходимо подчеркнуть, что основным методом лечения слабости родовых сил является применение утеротоников — препаратов, усиливающих сократительную деятельность матки.
С этой целью и используют ОКСИТОЦИН
и простагландины: их вводят внутривенно капельно или с помощью специальных приборов — инфузоматов, обеспечивающих строго дозированное введение лекарств. В этот прибор вставляется шприц, при помощи специальной трубочки его соединяют с иголкой или катетером, введенными в вену.
Поршень этого шприца постепенно нагнетает в вену заданное количество лекарства. При этом с помощью кардиомонитора1обязательно контролируется состояние плода.
ОКСИТОЦИН
не оказывает неблагоприятного влияния на здоровый плод. Однако при хроническом страдании плода, которое часто возникает при наличии каких-либо осложнений беременности (гестозе, длительной угрозе прерывания беременности, плацентарной недостаточности и т. д.
), введение ОКСИТОЦИНА
может ухудшить состояние плода.
Поэтому перед началом родостимуляции тщательно оценивают его состояние по характеру околоплодных вод (при хронической внутриутробной гипоксии плода воды могут иметь зеленый цвет) и по результатам кардиомониторного наблюдения.
Следует отметить, что затягивание родов в случае развития слабости родовой деятельности влечет за собой серьезные последствия для матери и плода, поэтому при наличии показаний вовремя проведенная стимуляция станет залогом благополучного исхода родов.
Медикаментозный сон-отдых
В том случае, если женщина поступает в родблок с неясными болями внизу живота и в пояснице и эти боли нерегулярные, продолжительные, но не продуктивные, то речь идет о прелиминарных болях, предшествующих развитию регулярных схваток, но не ведущих к открытию шейки матки.
При появлении таких болей женщина устает, начавшиеся после этого схватки часто бывают слабыми. Для профилактики слабости роженице необходимо отдохнуть, особенно если прелиминарные боли возникают вечером и длятся всю ночь.
Для этого будущей маме внутривенно вводят наркотический анальгетик ПРОМЕДОЛ,
что вызывает так называемый медикаментозный сон-отдых.
Следует отметить, что при затянувшихся родах и при усталости роженицы с целью лечения слабости родовой деятельности может быть также применен медикаментозный сон-отдых, в процессе которого женщина восстанавливает силы и энергетические ресурсы матки. После пробуждения у некоторых пациенток родовая деятельность усиливается. Сон наступает достаточно быстро и длится в среднем 2 часа.
Профилактика кровотечений
Когда женщина тужится, то есть уже во втором периоде родов, в момент прорезывания головки или сразу после рождения последа, в большинстве роддомов всем роженицам принято для профилактики кровотечений вводить в вену препарат МЕТИЛЭРЮМЕТРИН.
Этот препарат способствует сокращению матки, что позволяет мышечным волокнам матки пережать сосуды, разрывающиеся при отделении плаценты.
Во время операции
Если по тем или иным причинам роды проводятся путем операции кесарева сечения, то без уколов не обойтись никак. В случае проведения операции на фоне эпидуральной анестезии осуществляются те же манипуляции, что и для обезболивания родов. Но операция может проводиться и на фоне общего наркоза, тогда анестетик вводят внутривенно.
В любом случае во время операции внутривенно вводят препараты, позволяющие провести обезболивание в полном объеме и обеспечить женщине максимальный комфорт во время операции.
Для профилактики инфекционных осложнений вводятся антибактериальные препараты (антибиотики).
Поскольку во время операции кровопотеря немного больше, чем при нормальных родах, то во время операции для восполнения потерянной жидкости вводят специальные растворы.
Следует отметить, что все инъекции — как в ходе родов, так и в ходе операции кесарева сечения, — могут осуществляться путем введения в вену иглы или (если предполагается длительное введение лекарственных препаратов) катетера — тонкой пластмассовой трубочки.
Если в вене находится игла, то, несмотря на то, что она фиксируется на коже пластырем, это все же несколько ограничивает подвижность пациентки, так как при неаккуратных движениях игла может выйти из вены. Если же в вене катетер, то движения почти не ограничены.
Здесь перечислены многие, но далеко не все уколы, которые могут понадобиться во время родов. Надеемся, что вам придется столкнуться с минимальным их количеством. Однако если вам все же придется столкнуться с подобными манипуляциями, помните, что все они призваны помочь вам и малышу.
Источник фото: Shutterstock
Источник: https://www.9months.ru/rodybase/724/ukoly-v-rodzale-priotkroem-zavesu
Показания к применению
В каких ситуациях эпидуральная анестезия нужна:
- если беременность недоношенная. С помощью эпидуральной анестезии во время родовой деятельности, расслабляются мышцы тазового дна женщины. Это значит, что при родах ребенку будет оказано сопротивление гораздо меньше, чем без использования препаратов;
- если артериальное давление роженицы гораздо выше, чем нужно. С помощью анестезии эти завышенные показатели можно снизить;
- если роды проходят очень долго и тяжело;
- если возникает необходимость экстренно проводить кесарево сечение или нет возможности дать общий наркоз. Причиной для хирургического вмешательства может быть слишком крупный плод или многоплодная беременность;
- неправильное сокращение мышц матки, которое в медицине называется «дискоординация родовой деятельности». При этом не происходит раскрытие шейки матки.
В клиниках Запада такую процедуру очень часто проводят без медицинских показаний – для облегчения неприятных симптомов, устранения дискомфорта. Но отечественная медицина более категорична в этом вопросе.
Многие женщины страшатся схваток
Какие могут быть показания к эпидуральной анестезии?
Итак, давайте коснемся основных причин, которые могут быть показаниями к использованию эпидуральной анестезии:
- Различные заболевания почек;
- Повышенное давление, тогда как использование эпидуральной анестезии позволит снизить давлении роженице;
- Заболевания сердечнососудистой системы, при которых противопоказаны любые нагрузки на сердце;
- Низкий болевой порог, о котором уже говорилось выше, а соответственно, нестерпимая боль во время родов, в результате которой случается, что женщины даже теряют сознание и тогда врачам приходится спасать жизнь не только будущей матери, но и ребенку;
- Замедленное раскрытие шейки матки;
- Необходимость проведения кесаревого сечения.
В некоторых случаях может понадобиться эпидуральная анестезия и при послеродовых манипуляциях, например, при перевязке маточных труб.
Эпидуральная анестезия блокирует болевые ощущения в нижней части тела роженицы
Влияние на плод
Поскольку анестетики не проникают сквозь плацентарный барьер, просто блокируя нервные импульсы, считается, что анестезия не причиняет никакого вреда плоду. Препарат не попадает в кровь. Однако нужно учесть, что во время родов ваш малыш чувствует боль не меньше, чем мать. Он подвергается большому стрессу, поэтому принятие обезболивающего нежелательно.
Желаемый отказ от анестезии объясняется тем, что боль в процессе родовой деятельности помогает вырабатывать эндорфин в организме. Это очень желательный процесс, потому как организм малыша его пока что продуцировать не может. Если тело мамы не нуждается в выработке гормона, ребенок остается без естественного обезболивания – вещество не поступает к нему через плаценту.
Противопоказания
Безусловно, любое медицинское вмешательство в естественный процесс родов имеет свои противопоказания. Эпидуральная анестезия – не исключение:
- могут возникать аномальные скачки давления: может повышаться черепное или понижаться артериальное давление;
- деформация позвоночника и как следствие, затрудненный доступ для введения катетера;
- могут возникать воспалительные процессы на месте прокола;
- нельзя вводить препарат, если у женщины на него непереносимость;
- если есть риск акушерского кровотечения;
- если роженица находится в бессознательном состоянии или имеет неврологические или психические заболевания;
- болезни сосудов и сердца: доктор индивидуально рассматривает вопрос анестезии.
Конечно, процедуру не проводят, если женщина написала отказ.
Куда вводят иглу при анестезии
Аллергия — основное противопоказание
В первую очередь, при обезболивании родов используется регионарная анестезия, это основной метод, если почему-то нельзя ее применить, а обезболивание необходимо, тогда уже применяется общий наркоз.
Для выявления противопоказаний наш первый вопрос об аллергии: 99% людей лечили зубы, если противопоказаний там нет, значит, как правило, нет и к регионарной анестезии.
Противопоказания для регионарного обезболивания:
- Отказ пациента.
- Аллергия на используемые лекарства.
- Инфекция в месте «укола» и тяжелые общие инфекции.
- Нарушение свертывания крови.
- Заболевания центральной нервной системы.
- Тяжелое обезвоживание или кровопотеря.
- Некоторые заболевания сердца.
- Татуировка в месте введения препаратов.
Последствия и осложнения после эпидуральной анестезии при родах
Осложнения могут возникнуть, если случается попадание анестетика в венозное русло эпидурального пространства. Это создает большую угрозу попадания препарата в кровоток. Если после введения катетера роженица чувствует неприятные симптомы (онемение языка, верхних и нижних конечностей, тошнота, головокружение, привкус во рту), нужно сразу сообщить об этом врачу.
Нередко могут возникать аллергические реакции, поэтому предварительно анестезиолог обязательно должен сделать пробный тест: ввести небольшое количество препарата, для проверки реакции организма.
Есть риск появления трудностей с дыханием. Это может произойти из – за воздействия препарата на нервные окончания, которые идут к мышцам, находящимся между ребрами.
Еще одна проблема, которая может возникнуть после применения эпидуральной анестезии – сильная головная или спинная боль. Причиной может стать сам процесс прокола твердой оболочки спинного мозга или попадания в эпидуральное пространство небольшого количества спинномозговой жидкости.
И головная, и спинная боль может пройти в течение одного дня, а может длиться несколько месяцев. Для того, чтобы ее снять, используется медикаментозный способ. В крайнем случае, прокол можно повторить – ввести на участок «утечки» немного крови роженицы. Это «запломбирует» прокол.
Может возникать понижение артериального давления. Яркие симптомы при этом: точки перед глазами, рвота, головокружение и тошнота. Чтобы этого не произошло, рекомендуется некоторое время после введения анестетика находиться в положении лежа, не делать резких движений и поставить капельницу.
Эпидуральная анестезия опасна также возникновением гипотонуса мышц мочевого пузыря, и как следствие – проблем с мочеиспусканием. Учтите, что иногда может произойти паралич нижних конечностей – наверное, самое неприятное и страшное осложнение после обезболивания.
Но не паникуйте: если следовать рекомендациям доктора, не двигаться во время прокола вы легко перенесете как саму процедуру, так и роды.
Неудачная эпидуральная анестезия
Согласно медицинской статистике, из 100 % случаев использования эпидуральной анестезии, 5 % заканчиваются неэффективным введением препарата (обезболивание не происходит вообще), а 15 % – частичное поступление. Это может происходить из – за того, что далеко не всегда удается идеально попасть в эпидуральное пространство.
Такое может случиться в виду неопытности анестезиолога (крайне редкий случай, ведь неопытные молодые специалисты должны проводить подобные манипуляции под присмотром коллег со стажем). Также могут повлиять возможные аномалии позвоночника или полнота (ожирение) беременной женщины.
Нередкий распространенный случай: мозаичная анестезия. Что имеется ввиду? Это происходит в том случае, если соединительные перегородки внутри эпидурального пространства мешают поступлению и распространению препарата.
За состоянием женщины с эпидуральной анестезией постоянно следят специалисты
В данном случае придется увеличить количество и концентрации медикамента. Роженице нужно будет лечь на ту сторону, на которой обезболивание не подействовало, врач сделает еще один прокол.
Теория эмоциональной связи матери и ребенка во время родов
Через процедуру эпидуральной анестезии прошло огромное количество женщин. Для всех это происходило по – разному, но результат был одинаковым: их малыши благополучно рождались на свет здоровыми.
Самое главное – позитивный настрой.
Говорите со своим малышом, настраивайте его на труд, просите его помощи, вспоминайте о технике правильного дыхания, которой вас учили на курсах для беременных. Старайтесь создать со своим ребенком связь – это точно поможет вам избежать многих трудностей.
Каждая минута боли сопровождается выбросом в кровь гормона счастья – эндорфина. Если роженица проходит через эту боль самостоятельно, она понимает, насколько счастлива, родив своего малыша крепким и здоровым. Если болевой синдром небольшой, радость от предстоящей встречи со своим малышом будет ощущаться в полной мере.
Нужна ли анестезия при родах
На самом деле – родовые боли при физиологически протекающих родах вполне терпимы, и прибегать к обезболиванию не требуется. Боль – это физические сигналы организма о неполадках, своего рода предупреждение женщине, и если его заглушать – это значит – идти против природы.
Поэтому, все врачи в один голос говорят, что хорошо подготовленной к родам женщине, которая сознательно и ответственно подошла к вопросам беременности и рождения крохи. идет рожать с супругом, анестезия практически не требуется. Боль возникает из-за страха и зажима организма.
Мышцы приходят в спазм от выброса адреналина и вам больно. Поэтому, очень важна физическая и психопрофилактическая подготовка к родам на курсах для беременных, тогда и анестезия вам не понадобится.
Обезболивание показано в случаях: • нарушений родовой деятельности (в том числе затянувшиеся роды); • боли особого типа (истинная боль, связанная с патологическим течением родов); • рождения крупного плода; • преждевременных родов; • гестоза (отеки, повышенное артериальное давление, белок в моче); • хирургических вмешательств.
Отзывы реальных пациентов
Если вы переживаете о том, как пройдут ваши роды, нужно ли вам обезболивание и в каких случаях лучше от него отказаться – зайдите на женский форум и просмотрите отзывы о процедуре эпидуральной анестезии. Согласно им, многие женщины без риска для своего здоровья и здоровья малыша применяли этот метод обезболивания.
Перед применением эпидуральной анестезии следует взвесить все риски
Неважно, какие по счету роды: чаще всего весь процесс происходит без проблем, если следовать рекомендациям врача. Некоторые пациентки соглашаются рожать исключительно с применением этого типа обезболивания.
Вот отзыв девушки Ольги, которая испытала на себе роды с эпидуралкой: «Я не ожидала, что первые роды будут такими сложными и болезненными! Чтобы немного облегчить боль, врач посоветовала сделать прокол и ввести анестетик. Небольшие дискомфортные ощущения во время введения препарата ничтожны по сравнению с сильными болями, которые были ранее».