Перинатальная энцефалопатия – группа заболеваний, взаимосвязанных с повреждением мозгового вещества чаще гипоксически-ишемического генеза. Патология выявляется у новорожденных детей, это значит, что повреждающие факторы воздействуют на нервную ткань в период внутриутробного развития, родов или в первую неделю жизни младенца. В 90% случаев у матерей новорожденных с диагностированной ПЭП выявляется отягощенный анамнез (угроза прерывания беременности, токсикозы в I, II триместре, преждевременные роды).
Характеристика
Энцефалопатия – медицинский термин, который значит повреждение вещества головного мозга неинфекционного генеза. Перинатальный – это слово, которое означает, что к этому периоду времени относят промежуток от 22 недели гестации до 7 дня жизни грудничка. К перинатальному относят антенатальный (от 28 недели до родов), интранатальный (роды), неонатальный (от момента рождения до 7 дней жизни) периоды. В неонатальный период происходит адаптация новорожденного к новым внешним условиям.
Перинатальная энцефалопатия (ПЭП) у детей – это такая патология, которая отражает поражение мозгового вещества, что происходит на фоне разных патологических процессов. ПЭП у новорожденных – это группа заболеваний, подразумевающая структурно-морфологические или функциональные нарушения головного мозга.
Заболевание перинатальная энцефалопатия не выделяется отдельным кодом в МКБ-10. Однако подобный диагноз встречается в педиатрической практике в отношении детей до года, у которых наблюдаются неврологические расстройства, в том числе двигательные и психические. По истечении 1 месяца жизни новорожденного, невропатолог на основе неврологической симптоматики, опираясь на результаты инструментального обследования, ставит точный диагноз с указанием этиологической природы патологии.
Распространенность перинатальной энцефалопатии достигает около 700 случаев на 1 тысячу новорожденных. Детям грудного возраста, получающим стационарное лечение, в 90% случаев ставят основной или сопутствующий диагноз ПЭП. Клинические исследования показывают, что в большинстве случаев диагноз не соответствует действительности. Врач часто указывает эту патологию, если не выяснил причины синдрома двигательных и других неврологических нарушений.
В исследованиях зарубежных авторов приводятся другие цифры, которые более объективно отражают распространенность заболевания – около 6 случаев на 1 тысячу доношенных новорожденных, около 33-70% случаев среди недоношенных младенцев. Заболевания, объединенные в группу ПЭП, представлены в МКБ-10 под кодами «G51.0, 51.8», «G90.9», «G91.0-91.2», «G91.8», «G93.2».
Причины
На внутриутробное развитие мозга и нервной системы в целом влияют различные неблагоприятные факторы, в частности здоровье матери и состояние окружающей среды.
Осложнения могут возникнуть и во время родов.
- Гипоксия. Когда ребенку в утробе или в процессе родов не хватает кислорода, страдают все системы организма, но прежде всего головной мозг. Причиной гипоксии могут быть хронические заболевания матери, инфекции, несовместимость по группе крови или резус-фактору, возраст, вредные привычки, многоводие, пороки развития, неблагополучно протекающая беременность, неудачные роды и многие другие. Подробнее о гипоксии→
- Родовая травма, вызывающая гипоксические или механические травмы (переломы, деформации, кровоизлияния). Вызвать травму могут: слабая родовая деятельность, быстрые роды, неудачное положение плода или ошибка акушера.
- Токсические поражения. Эта группа причин связана с вредными привычками и приемом во время беременности токсических веществ (алкоголь, наркотики, некоторые лекарственные средства), а также с влиянием окружающей среды (радиация, промышленные отходы в воздухе и воде, соли тяжелых металлов).
- Инфекции матери – острые и хронические. Наибольшую опасность представляет заражение женщины во время вынашивания ребенка, так как в этом случае риск инфицирования плода очень высок. К примеру, токсоплазмоз, герпес, краснуха, сифилис редко вызывают у плода симптомы инфекционного заболевания, но являются причиной серьезных нарушений в развитии головного мозга и других органов.
- Нарушения развития и обмена веществ. Это могут быть врожденные заболевания как матери, так и ребенка, недоношенность плода, пороки развития. Часто причиной ПЭП является тяжелый токсикоз на первых месяцах беременности или гестоз на последних.
Приведенные факторы могут вызвать различные виды заболевания. Чаще всего встречаются следующие:
- геморрагическая форма, вызываемая кровоизлияниями в мозг;
- ишемическая, причиной которой являются проблемы с кровоснабжением и обеспечением тканей мозга кислородом;
- дисметаболическая – это патология обмена веществ в тканях.
Классификация
Классификация перинатальной энцефалопатии у новорожденных осуществляется с учетом этиологических факторов. В зависимости от доминирующего поражающего фактора выделяют формы:
- Гипоксическую, обусловленную кислородной недостаточностью.
- Травматическую, связанную с механическими повреждениями мозга плода.
- Токсико-метаболическую, коррелирующую с нарушением обмена веществ и токсическими воздействиями.
- Инфекционную, обусловленную инфекционно-воспалительными процессами.

Гипоксия занимает ведущую роль в структуре причин возникновения ПЭП. Токсические воздействия и инфекционные процессы кроме прямого повреждающего воздействия на нервную ткань провоцируют нарушение маточно-плацентарного кровообращения, что приводит к развитию внутриутробной гипоксии, протекающей в хронической форме. На фоне кислородного голодания развивается ишемия нервной ткани.
Травмы, полученные плодом во время родовой деятельности, ассоциируются с механическим повреждением мозговых структур и нередко приводят к нарушению кровообращения в вертебробазилярном бассейне, что сказывается усугублением гипоксическо-ишемических процессов. При неблагополучном течении беременности и родов, гипоксия становится универсальным повреждающим фактором, провоцирующим развитие ПЭП.
Методы диагностики
Перинатальная энцефалопатия у детей это серьезная проблема. Для постановки диагноза учитывают наличие симптоматики в процессе планового осмотра или с учетом рассказов родителей.
Постановка диагноза осуществляется на основании:
- Оценки анамнеза жизни матери и имеющегося заболевания у ребенка. Также собирают информацию обо всех неблагоприятных факторах, которые могли повлиять на плод во внутриутробном развитии.
- Симптомов и синдромов, которые говорят об этой группе заболеваний.
- Синдрома двигательного расстройства в виде повышенного или пониженного тонуса мышц.
- Повышенной нервно-рефлекторной возбудимости.
- Угнетения функций Центральной нервной системы.
- Повышенного давления внутри черепа. При этом происходит увеличение и выбухание родничка, увеличение окружности головы, расхождения черепных швов.
- Судорожных приступов.
- Пренатальной диагностики, которая включает ультразвуковое исследование для определения обвития пуповиной, аномального положения плода, допплерографии для определения сосудистых нарушений и отклонений в развитии сердца.
- Нейросонографии, в ходе которой с помощью ультразвука выявляют место расположения кровоизлияний.
- Энцефалографии. Процедура необходима для оценки патологических волн и нарушений мозговой активности.
На основании полученной информации, врач подбирает подходящий метод лечения. Дома родители должны также продолжать восстановительные процедуры.
Причины возникновения
ПЭП у новорожденных – это такой диагноз, который характеризуется повреждением мозгового вещества, что негативно сказывается на функциях ЦНС. Основные причины заболевания связаны с повреждающим воздействием патологических факторов и процессов:
- Гипоксия плода (кислородная недостаточность) – внутриутробная, интранатальная.
- Механические травмы плода во время родов.
- Инфекционные и вирусные поражения плода.
- Токсическое воздействие на плод.
- Наследственная предрасположенность.
Чаще диагностируется ПЭП смешанного генеза, что предполагает участие в патологическом процессе нескольких факторов. Перинатальная патология гипоксического генеза – это часто встречающаяся форма, которая характеризуется повреждением тканей нервной системы вследствие кислородного голодания.
Гипоксия сопровождается комплексом расстройств, которые сказываются на реологических свойствах крови, гемодинамике и микроциркуляции, затрагивают метаболические процессы. В результате происходит повреждение нервной ткани, обусловленное геморрагическим инфарктом и ишемией.
На фоне ишемических процессов впоследствии развивается лейкомаляция – поражение белого мозгового вещества. Перинатальная энцефалопатия – это такая патология, которая возникает на фоне заболеваний и неблагоприятных воздействий, направленных на беременных женщин, что часто связано с причинами:
- Соматические заболевания, сопровождающиеся эффектами интоксикации, перенесенные матерью в период гестации.
- Инфекционные болезни (новые формы или обострение хронических инфекций), перенесенные матерью в период гестации.
- Незрелость организма женщины, вынашивающей плод.
- Неполноценное питание, провоцирующее дефицит витаминов и других нутриентов.
- Наследственные заболевания у матери.
- Нарушения метаболизма.
- Неблагоприятные экологические условия, вредные внешние воздействия (загрязнение воздуха и воды отравляющими веществами, ионизирующее излучение).

В числе факторов, провоцирующих развитие перинатальной гипоксически-ишемической энцефалопатии, стоит отметить патологическое протекание беременности (угроза прерывания, токсикозы) и родов (травмы ребенка вследствие применения вспомогательных инструментов, замедление родовой деятельности, стремительные роды).
Что такое перинатальная энцефалопатия?
Медицинская литература даёт следующее определение:
Перинатальная энцефалопатия, или ПЭП, — группа поражений головного мозга, различной этиологии и механизма развития, возникающая в перинатальный период.
Говоря более понятным языком, перинатальная энцефалопатия – это группа заболеваний головного мозга, вызванная различными причинами. Возникает ПЭП в перинатальный период, то есть с 28 недели беременности до 7 суток жизни у доношенных деток, и до 28 суток у недоношенных. В зависимости от механизма возникновения выделяют конкретные виды ПЭП – гипоксическая, травматическая, токсико-метаболическая или инфекционная.
По статистике, от 3 до 5% новорождённых появляются на свет с признаками перинатальной энцефалопатии. Перинатальная энцефалопатия – патология нередкая. Она вовсе не является приговором, с ней можно и нужно работать.
Почему развивается заболевание?
Главной и самой распространённой причиной перинатальной энцефалопатии у новорождённых является негативное воздействие различных вредных факторов на организм матери во время беременности. К таким факторам относятся следующие:
- острые инфекционные заболевания матери во время беременности, а также хронические заболевания матери с обострением во время беременности;
- нарушение режима питания матери во время беременности и в период кормления грудью;
- патология родовой деятельности (слабость, стремительные роды) или травмы во время родов (переломы, атипичное положение плода);
- токсикозы (как ранние, так и поздние);
- недостаточная зрелость организма матери, слишком молодой возраст;
- угроза прерывания беременности;
- различные наследственные генетические заболевания, а также врождённые нарушения метаболизма;
- неблагоприятное воздействие вредных факторов окружающей среды — токсические вещества, радиация, вредные вещества в продуктах питания, соли тяжёлых металлов, выхлопные газы, вредные факторы на работе, промышленные отходы в воде и воздухе;
- недоношенность и незрелость плода, врождённые пороки развития;
- вредные привычки матери и отца: курение, употребление алкоголя, наркомания, злоупотребление кофе.
Как видно, причинами могут стать любые неблагоприятные воздействия, поэтому будущим родителям нужно заблаговременно готовиться к зачатию и рождению ребёнка — заботится о собственном здоровье в первую очередь.
Виды перинатальных энцефалопатий
Перинатальные энцефалопатии классифицируются по причинам, их вызывающим. Соответственно, можно выделить следующие группы ПЭП:
Гипоксическая. Возникает как результат нехватки кислорода в периферической крови или асфиксии при рождении.
Травматическая. Развивается как следствие травм плода во время родов: неправильное положение, акушерская ошибка, неправильные условия при родах, патология родовой деятельности.
Токсико-метаболическая – возникает при пороках развития органов плода, воспалительных процессов у матери во время беременности.
Инфекционная, разумеется, подразумевает наличие инфекции.
В зависимости от степени тяжести выделяют лёгкую ПЭП, средней степени тяжести и тяжёлую перинатальную эцефалопатию.
В зависимости от механизма развития, перинатальные энцефалопатии могут быть также геморрагические, ишемические и дисметаболические. Проще говоря, поражения головного мозга, вызванные кровоизлияниями (геморрагические), недостатком кровоснабжения и кислорода (ишемические) и нарушениями в процессах обмена веществ в тканях и клетках (дисметаболические).
Как распознать перинатальную энцефалопатию?
Обычно акушеры и педиатры почти безошибочно распознают симптомы перинатальной энцефалопатии. Но даже в отсутствии квалифицированного специалиста можно заподозрить ПЭП у ребёнка уже в первые часы после рождения.
На что стоит обратить внимание в поведении новорождённого:
- слабый или поздний крик;
- проблемы с состоянием сердечно-сосудистой системы при рождении – аритмии, отсутствию сердцебиения, тахикардии, брадикардии;
- излишняя слабость или повышенный тонус мышц;
- неадекватные реакции на раздражители (свет, звук);
- рефлекторные произвольные вздрагивания;
- отсутствие рефлексов новорождённых (сосательный, глотательный, поисковый и др.);
- беспричинное беспокойство, нервное поведение;
- частый, надрывный, похожий на истерический, с частыми срывами голоса, трудно унимаемый плач;
- поражения глазодвигательного нерва (косоглазие, экзофтальм);
- запрокидывание головы при положении на спине;
- частые срыгивания, рвота, расстройства пищеварения, связанные и не связанные с приёмом пищи;
- нарушения сна (трудности при засыпании, частые пробуждения).
К сожалению, нередко симптомы перинатальной энцефалопатии проявляются в более позднем возрасте. Это значительно облегчает диагностику, но усложняет лечение ПЭП.

В старшем возрасте можно заметить такие симптомы:
- расстройства психических процессов (память, внимание, ощущение, восприятие и т.д.) ;
- пассивность, отсутствие интереса ко всему происходящему, апатия, безынициативность;
- постоянные признаки депрессии – отсутствие аппетита, угнетённое состояние, нежелание участвовать в игре, идти на контакт, утомляемость, растерянность, рассеянность, раздражительность, плаксивость, слабость, плохой сон, угнетённость;
- признаки ВСД – головокружения, головные боли, пониженное давление;
- неспособность выражать свои мысли;
- отсутствие интереса к познавательной деятельности (сужение круга интересов);
- нарушение речи.
Как видно, все эти нарушения можно объединить в две группы – ухудшение общего самочувствия и задержка психического развития.
Диагностика
Зачастую диагноз перинатальной энцефалопатии ставят педиатры, случайно обнаружившие симптомы во время планового осмотра ребёнка, или исходя из рассказов родителей.
В целом, врач ставит диагноз ПЭП, основываясь на следующих показателях и исследованиях.
- Анамнез жизни матери, ребёнка и анамнез заболевания – наличие неблагоприятных факторов до и во время беременности, патологическая родовая деятельность.
- Клиническая картина – симптомы и синдромы, характерные для этой группы заболевания:
- Синдром двигательных расстройств — мышечной гипотонии или гипертонии.
- Синдром повышенной нервно-рефлекторной возбудимости.
- Синдром угнетения центральной нервной системы
- Синдром внутричерепной гипертензии — большой родничок увеличен и выбухает, окружность головы увеличена, расходятся черепные швы.
- Судорожный синдром.
- Пренатальная диагностика – УЗИ (обвитие пуповиной, аномальное положение плода), доплерография (патологии развития сердца и сосудистого русла у плода).
- Нейросонография – УЗИ головного мозга – выявляет очаги кровоизлияний.
- Электроэнцефалография – патологические волны или нарушение мозговой активности.
Клинические проявления
Перинатальная энцефалопатия – это такая патология, которая проявляется характерными синдромами, что предполагает схожесть клинической картины независимо от ведущих этиологических факторов. Клинические синдромы:
- Усиление нервно-рефлекторной возбудимости.
- СДН – комплекс двигательных нарушений (парезы – слабость мышц центрального и периферического типа, экстрапирамидные нарушения, мозжечковые расстройства).
- Судорожный (внезапные приступы неконтролируемых мышечных сокращений).
- Гидроцефальный (нарушение ликвородинамики на фоне увеличения продукции и ухудшения абсорбции цереброспинальной жидкости с последующим повышением значений внутричерепного давления).
Диагноз ПЭП (расшифровка – перинатальная энцефалопатия) у ребенка – это такая патология, которая приводит к замедлению психического и физического развития, что проявляется медленным ростом и набором массы тела, нарушением формирования доречевых и речевых навыков, ухудшением становления корковых функций.
Симптомы ПЭП у новорожденных проявляются в зависимости от нозологической формы патологии. К примеру, при легкой форме церебральной ишемии наблюдается возбуждение или угнетение деятельности ЦНС, которое длится не больше 7 суток.
При церебральной ишемии умеренной степени клиническая картина дополняется признаками: судороги, повышение показателей внутричерепного давления, нарушения в работе автономного отдела ЦНС (нарушение дыхательной и сердечной деятельности). Если церебральная ишемия протекает в тяжелой форме, угнетение деятельности ЦНС носит прогрессирующий характер, продолжается дольше 10 суток. Тяжелая ишемия вариативно приводит к последствиям:
- Переходу в коматозное состояние.
- Трансформации в возбужденное состояние, сопровождающееся устойчивым судорожным статусом.
- Судорогам с последующей комой.
Возможно развитие эпилептического статуса с последующим нарушением деятельности стволовых структур мозга, которые регулируют витальные функции (дыхание, работу сердца). Процессы декортикации и децеребрации отражают деструктивно-атрофические изменения в нервной ткани. Симптомы перинатальной энцефалопатии, развивающейся на фоне внутричерепного кровоизлияния, ассоциированного с гипоксией, зависят от степени повреждения мозгового вещества. При легкой форме течения патология может не проявляться какими-либо признаками.
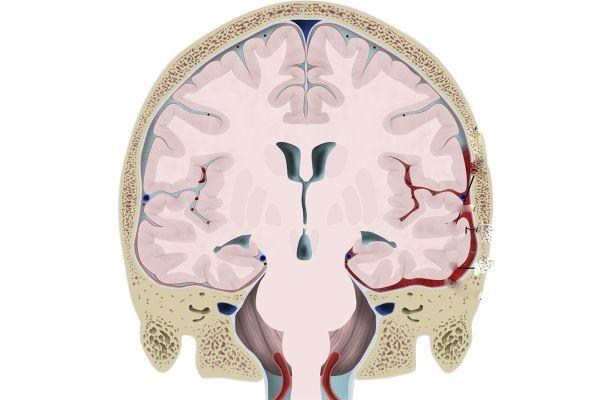
При умеренной форме наблюдаются признаки: шок, апноэ (кратковременные остановки дыхания), судорожный синдром, помрачение, угнетение сознания, развитие коматозного состояния, повышение показателей внутричерепного давления. Симптомы могут наблюдаться постоянно или носить транзиторный (преходящий) характер. Возникновение геморрагических очагов в мозге на фоне перинатальной постгипоксической энцефалопатии сопровождается признаками:
- Ухудшение общего самочувствия, которое проявляется внезапно и приводит к развитию состояния угнетенного сознания, чаще чередующегося с периодами психомоторного возбуждения.
- Выпячивание родничка.
- Глазодвигательные нарушения (аномальные движения, совершаемые глазными яблоками).
- Расстройство терморегуляции (гипотермия – переохлаждение, гипертермия – перегревание организма).
- Нарушения в работе вегетативной системы (частые срыгивания, тахикардия – увеличение числа сердечных сокращений, тахипноэ – учащенное, поверхностное дыхание, метеоризм, расстройство стула).
- Псевдобульбарные расстройства (дизартрия – нарушение произношения, дисфония – уменьшение силы и звучности голоса, дисфагия – нарушение функции глотания, насильственный плач или смех).
Постгипоксическая энцефалопатия, возникающая на фоне внутричерепных кровоизлияний, сопровождается анемией (дефицит гемоглобина), гипогликемией (пониженная концентрация глюкозы), ацидозом (смещение кислотно-щелочного баланса крови в сторону увеличения кислотности) и другими метаболическими расстройствами. Нередко к нарушениям в работе ЦНС присоединяются соматические заболевания – пневмония, сепсис, сердечная недостаточность.
Выраженные клинические проявления являются поводом для стационарного лечения. При наличии признаков легкого поражения мозгового вещества, ребенка выписывают из роддома, он попадает в группу риска и подлежит медицинскому наблюдению с периодичностью 1 раз в месяц. Такой подход часто приводит к отсутствию терапии в острый период. Лечение проводится с опозданием, в период, когда проявляются осложнения ПЭП, что понижает терапевтический эффект.
Клинические проявления ПЭП, код по МКБ
По Международной классификации болезней (МКБ) перинатальная энцефалопатия имеет код G93. Клинически для заболевания характерно появление нескольких синдромов.
| Специфические симптомокомплексы | Симптомы |
| Торможение центральной нервной системы | Заторможенность, слабость рефлексов, вялость, сонливость. |
| Коматозное состояние | Снижение жизненных функций (дыхание, сердцебиение), отсутствие сознания, состояние больного тяжелое, наблюдается отсутствие сосательного и глотательного рефлексов, судороги. |
| Высокая нервная возбудимость | Усиление рефлексов новорожденных, угнетение двигательной активности, длительный период бодрствования, трудность при укладывании малыша, плохое качество сна, частый плач, крик, подергивание рук, ног, подбородка, гипертонус мышц может сменяться слабостью. Часто клиника самостоятельно проходит после 1 года жизни ребенка. |
| Судороги | Новорожденные: подергивания, вздрагивания, напряжение мышц конечностей, судороги. |
| Гидроцефалия | Увеличение жидкости в желудочках мозга из-за нарушения оттока или секреции ликвора. У малыша наблюдается плохой сон, частые срыгивания, увеличения размера головы (норма у новорожденного 34-35 см, в норме рост головы за месяц (в первые 6 месяцев жизни) составляет 1,5 см), судороги, крик, пульсация, выбухание большого родничка. |
| Вегето-висцеральная дисфункция | Плохая весовая прибавка, частые, обильные срыгивания, аритмия, изменение температурных показателей (чаще новорожденные плохо держат температуру, показатель после рождения меньше 36°), изменение цвета кожного покрова. |
| Эпилепсия | Приступы судорог во время активации очага гипервозбуждения в мозге. Есть мнение, что очаг чаще формируется по причине гипоксии внутриутробно или в родах, инфекции. |
| Задержка психического развития | Задержка формирования навыков по мере развития малыша (позднее гуление, ходьба, речь). Нарушение речевых функций у пациентов после 2-3 лет. |
| Двигательные нарушения | Снижение или усиление тонуса мышц, гиперкинезы, тики, усиление двигательной активности. |
Возможно возникновение детского церебрального паралича в постнатальном (после рождения) периоде. У младенца формируется очаг повреждения, который провоцирует развитие тонико-клонических судорог, гипертонии мышц сгибателей или разгибателей, атрофии мышц антагонистов. Наблюдается задержка речевого, умственного развития. Болезнь плохо поддается лечению.

Одним из грозных осложнений ПЭП является детский церебральный паралич
Гипоксия в родах или внутриутробно может провоцировать синдром гиперактивности, дефицит внимания у детей до 5 лет. Выявить его можно сразу после рождения или по прошествии некоторого времени. У детей нарушается формирование речи, нахватает усидчивости, внимания. Дети часто раздражительные, плохо спят. Со временем эти симптомы могут уйти самостоятельно.
Диагностика
Сразу после рождения проводится физикальный осмотр ребенка, ставится оценка по шкале Апгар. Неблагоприятный прогноз коррелирует с сохранением на протяжении дольше, чем 5 минут оценки Апгар меньше 3 балла. Неблагоприятные прогностические критерии: появление судорог в первые 8 часов после рождения, устойчивое понижение мышечного тонуса.

У таких детей впоследствии часто развивается церебральный паралич, эпилепсия, умственная отсталость. Диагноз ставит врач-неонатолог или перинатальный невролог. Диагностическое обследование и лечение проводится в отделениях детской неврологии. Основные инструментальные методы обследования:
- Нейросонография (ультразвуковое исследование тканей центрального отдела нервной системы).
- Допплерография (определение состояния кровеносной системы, питающей мозг).
- МРТ, КТ (изучение морфологической структуры и особенностей функционирования ЦНС).
- Электроэнцефалография (изучение биоэлектрической активности мозга).
Ультразвуковая диагностика в формате ДЭГ показывает признаки гипоперфузии (ухудшение прохождения крови через нервную ткань). Исследование в формате МРТ показывает наличие очагового повреждения нервной ткани. В тяжелых случаях выявляется уменьшение плотности мозгового вещества. Перинатальная неврология предполагает проведение тщательной дифференциальной диагностики.
К примеру, гипотиреоидная энцефалопатия развивается как следствие гипотиреоза – снижения продукции гормонов щитовидной железы. Заболевание проявляется такими симптомами, как задержка физического и психического развития, снижение мышечного тонуса, вялость, отказ от приема пищи. У младенца долгое время сохраняется большой диаметр родничка. Подобная симптоматика может быть ошибочно истолкована как признаки ПЭП иного генеза.
Лечение
Современная медицина не дает точных клинических рекомендаций в отношении ПЭП. К примеру, доктор Комаровский утверждает, что протокол лечения перинатальной энцефалопатии не может быть разработан, потому что в цивилизованном мире не существует подобного диагноза. Чтобы устранить симптоматику, которая появилась у ребенка в послеродовой период, нужно выяснить точные причины нарушений и провести корректную терапию.
Лечение постгипоксической энцефалопатии у детей и взрослых предполагает соблюдение режима, в том числе уменьшение воздействия световых, звуковых раздражителей, организацию полноценного питания. Режимные мероприятия направлены на предотвращение переохлаждения, перегревания младенца. Если у новорожденного отсутствует аппетит, он отказывается от еды, назначают парентеральное (посредством внутривенного введения) питание. Постоянно осуществляется мониторинг витальных функций.
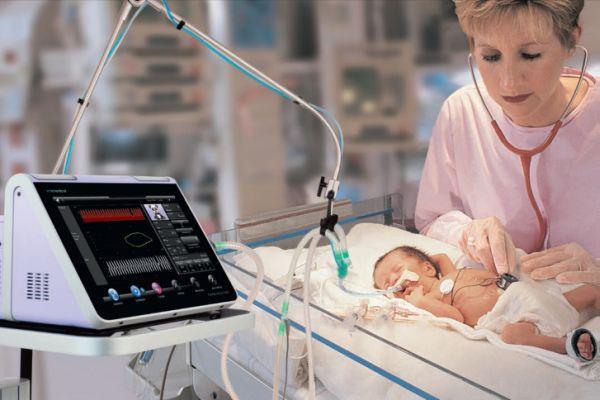
Новорожденных, у которых выявляется отек мозгового вещества, коматозное состояние, подключают к аппарату ИВЛ (аппаратная вентиляция легких). Им назначают Фенобарбитал (оказывает противосудорожный, противоэпилептический эффект). При отсутствии внутричерепного кровоизлияния показаны диуретики (Маннит, Лазикс). Если отек мозга прогрессирует, диуретики сочетают с кортикостероидами (Дексаметазон).
Параллельно назначают антигипоксанты (Пирацетам, Кокарбоксилаза), антиоксиданты (Альфа-токоферола ацетат). При наличии двигательных нарушений, изменении мышечного тонуса после завершения острого периода назначают массаж, лечебную гимнастику, физиопроцедуры, водные процедуры. Длительность восстановительного периода составляет 1-12 месяцев, у недоношенных младенцев продолжительность реабилитации может достигать 24 месяцев.