Грудь «сапожника», или вогнутая грудь — часто встречающаяся аномалия развития грудного отдела скелета. В большинстве случаев она врожденная. Поэтому с самого рождения рекомендуется тщательно следить за здоровьем младенца. В случае первых признаков патологии необходимо незамедлительно обращаться за помощью к врачу-ортопеду.
Чем старше становится ребенок, тем быстрее прогрессирует аномальное развитие грудной клетки. Патологический процесс влияет на работу прилегающих органов. Как следствие, нарушается нормальное кровообращение, расположение и ритм сердца, дыхательные функции, что может негативно отразиться на самочувствии.
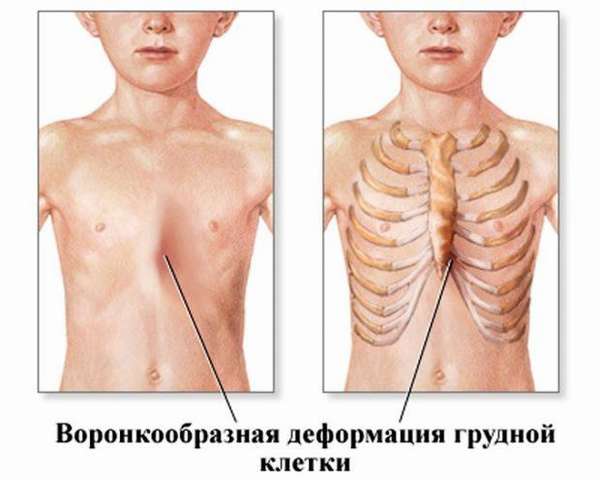
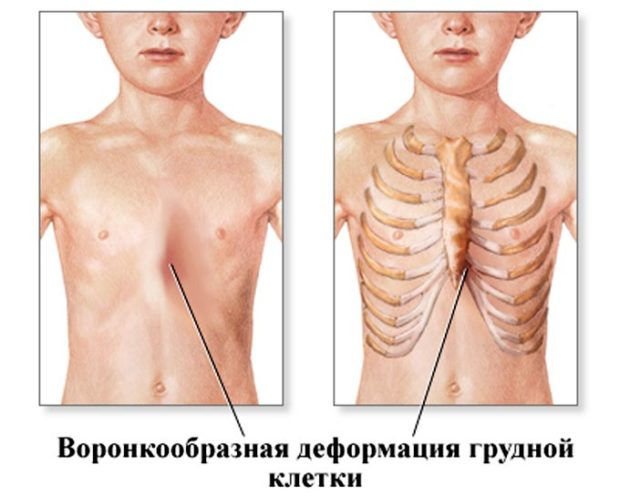
Воронкообразная деформация грудной клетки
Деформация грудной клетки – нарушение в ее развитии в виде воронкообразного западения грудины, которое отмечается нарушениями в работе сердечно-сосудистой и дыхательной системы.
Это аномальное развитие было впервые описано в 1600 году. Первая операция по исправлению была проведена в 1899 году, в Европе.
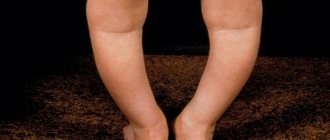
На фотографии показано врожденное воронкообразное искривление грудной клетки у ребенка.
Впалая грудная клетка у ребенка: причины
На самом деле точная причина до сих пор не установлена. Некоторые ученые утверждают, что данный дефект носит токсико-инфекционный характер. Данная теория предполагает, что неправильное развитие грудины связано с перенесенными или наследственными болезнями мамы.
Еще одна теория заключается в том, что причиной развития дефекта может стать неудачное положение плода в утробе матери, когда на грудку будущего малыша оказывалось слишком большое давление.
Если говорить о неврологии, то и здесь нет весомых причин для развития данной патологии. В конечном счете, пришли к выводу, что данная проблема возникает вследствие нарушения развития плода, а точнее неравномерное образование костной и хрящевой структуры грудины и ребер.
Воронкообразная впадина грудной клетки не обязательно может быть врожденны, она может быть и приобретенной. Чащи всего деформация происходит вследствие перенесенных заболеваний, таких как рахит, туберкулез костей, сколиоз, хроническое заболевание легких. К деформации могут привести травмы или сильные ожоги в области груди.
Последствия впалой грудной клетки у ребенка
Различают три степени тяжести данной патологии, которая в большей или меньшей степени может привести к нарушению работы внутренних органов.
- Первая степень. В этой стадии патология проявляется в виде небольшой воронки, величиной не более 2 см. Данная степень считается наиболее легкой, на этой стадии деформация грудной клетки не смещает сердце. Проблема имеет больше внешнюю, эстетическую сторону.
- Вторая степень. Воронка в данном случае может достигать глубины до 4 см. В это же время сердце может смещаться на 2-3 см, что уже ведет к нарушениям в организме, в частности в работе сердца и легких.
- Третья степень. И наконец, самая опасная степень воронкообразной груди, это когда глубина самой воронки более 4 см. При такой патологии сердце сильно смещается. Разумеется, у пациента в этом случае наблюдаются обширные нарушения в работе внутренних органов.
Причины патологии
Нарушение такого типа чаще всего бывает врожденным. Ученые сходятся на четырех вариантах развития заболевания, основанных на нарушениях развития эмбриона. Перечислим причины воронкообразной формы груди у грудничка:
- Дефектное формирование хрящевой и костной ткани (ребер, грудины) у эмбриона. В местах роста костей возникают нарушения. Затем наблюдается отставание в развитии костей скелета.
- Аномалия развития диафрагмы, в особенности в участках, где прикрепляются ребра. В результате реберный каркас принимает неправильную форму: мышечный слой грудной клетки затягивает в воронку. Этот процесс впоследствии нарушает физиологически верное строение туловища.
- Неправильное положение плода в период беременности, из-за которого возникает давление на грудную клетку. Причиной обычно служит маловодье.
- Заражения, вредные вещества или абсцессы в утробе матери, из-за которых происходят деструктивные нарушения в скелете плода.
Степени деформации
Степень сложности болезни зависит от глубины впадины и нарушений в положении сердца. По созданной Н. Кондратиным классификации различают 3 степени:
- I степень характеризуется глубиной менее 2 см, без изменения правильного положения сердца,
- II степень ставят при наличии впадины размером до 4 см, сердце при этом смещено на несколько сантиметров,
- III степень диагностируют при образовании впадины более 4 см со смещением сердца на 3 см и более.
На фото представлена ВДГК I степени.
Патология формы грудной клетки (ВДГК) классифицируется специалистами по характеру, форме, влиянию на прилегающие органы.
По форме ВДГК бывает:
- симметричным,
- ассиметричным,
- плоским или плоско-вороночным.
По характеру деформации делится на:
- типичный,
- седловидный,
- винтообразный.
По присутствию повреждений в прилегающих органах или системах:
- компенсированные,
- декомпенсированные,
- субкомпенсированные.
Для оценки проведенного лечения российские специалисты используют индекс Гижицкой. Получают его с помощью деления минимального расстояния между задней стороной позвоночника и задними контурами грудины на самый большой показатель такого отрезка.
В итоге получаем: показатель менее единицы соответствует первой степени заболевания, показатель от 0,5 до 0,7 – второй, а менее 0,5 – третьей степени заболевания. Возможно развитие и четвертой степени заболевания при наименьшем или отрицательном показателе.
Одна из самых распространенных и полных классификаций для определения масштаба проблемы и ее лечения:
- Тип 1А – типичное симметричное углубление.
- Тип 1Б – плоское симметричное с широким контуром.
- Тип 2А (1) – винтообразный тип с несимметричным углублением.
- Тип 2А (2) – несимметричный тип с широким контуром.
- Тип 2А (3) – патология несимметричного типа с широким и глубоким углублением с большой площадью, пролегающая от ключицы.
Воронкообразная грудная клетка (Воронкообразная грудь, Впалая грудь)
Лечение могут осуществлять травматологи-ортопеды и торакальные хирурги. Консервативная терапия при данной патологии малоэффективна. Показанием к оперативному лечению являются нарастающие нарушения работы органов кровообращения и дыхания. Кроме того, иногда хирургическое вмешательство проводится для устранения косметического дефекта. Операции (кроме косметических) рекомендуют проводить в раннем возрасте, оптимальный период – 4-6 лет. Такой подход позволяет обеспечить условия для правильного формирования грудной клетки, предупредить развитие вторичных деформаций позвоночника и появление функциональных нарушений. Кроме того, дети лучше переносят хирургические вмешательства, их грудная клетка отличается повышенной эластичностью, и коррекция проходит менее травматично.
В настоящее время используется около 50 видов оперативных вмешательств. Все методики подразделяются на две группы: паллиативные и радикальные. Целью радикальных методов является увеличение объема грудной клетки, все они предусматривают стернотомию (рассечение грудины) и хондротомию (рассечение хрящевой части ребер). В процессе операции часть кости удаляют, а передние отделы грудной клетки фиксируют при помощи специальных швов, различных фиксаторов (спиц, пластин, алло- и аутотрансплантатов). Паллиативные вмешательства предусматривают маскировку дефекта без коррекции объема грудной полости. При этом в подфасциальное пространство вшиваются внегрудные силиконовые протезы.
Безусловным показанием к радикальному хирургическому лечению является деформация 3 степени, деформация 2 степени в стадии субкомпенсации и декомпенсации, резко выраженный сколиоз, синдром плоской спины, слипчивый перикардит, сердечно-легочная недостаточность и гипертрофия правого желудочка сердца. Перед операцией обязательно назначается комплексное обследование и проводится лечение хронических инфекционных заболеваний (бронхита, гайморита, хронической пневмонии и т. д.).
Показанием к паллиативному вмешательству являются 1 и 2 степень деформации. Паллиативные операции проводятся только взрослым, поскольку в процессе роста ребенка силиконовый протез может визуально «отслоиться» и косметический эффект хирургического вмешательства будет утрачен. Больным старше 13 лет с незначительной деформацией может быть проведена коррекция расположения реберных дуг – операция, при которой дуги отсекаются и крест-накрест фиксируются на передней поверхности грудины.
Для создания максимально благоприятных условий в послеоперационном периоде пациента помещают в отделение реанимации, где он находится в состоянии медикаментозного сна. При этом ведется тщательное наблюдение за состоянием органов грудной полости и функцией дыхательной системы. Для профилактики гипоксии проводят ингаляции кислорода через носовой катетер. Со 2-3 дня начинают занятия дыхательной гимнастикой. Через неделю назначают ЛФК и массаж.
Симптоматика
Наиболее заметный симптом развития дефекта воронкообразной грудной клетки — впадина в грудной клетке. Не всегда эта патология проявляет себя сразу, как только новорожденный появился на свет.
Ниже приведены симптомы, которые указывают на развитие отклонений в костной и хрящевой ткани грудной клетки:
- Появление грыжи в области диафрагмы.
- Слабая иммунная система.
- Проблемы с кровообращением и аритмия.
- Отклонения в работе сердечной мышцы и легких.
- Спазмы бронхов.
- Изменения нормального психического состояния.
Важно. В случае проявления одного и более признаков необходимо обращаться к врачу за консультацией.
Виды и классификация
Воронкообразная грудная клетка классифицируется по нескольким признакам. Она может быть симметричной или односторонней, плоской и классической. Конфигурация воронки бывает седловидной, винтовой и типичной.
Различают также 3 степени деформации:
- 1 степень ВДГК – глубина впадины составляет не более 2-х см, смещения сердца нет, функция внутренних органов в норме;
- 2 степень – глубина воронки – 2-4 см, сердце сдвинуто на 2-3 см, возможны незначительные отклонения в работе сердца и легких;
- 3 степень – глубина воронки – более 4-х см, смещение сердца составляет больше 3 см, наблюдаются существенные нарушения функции органов грудной клетки.
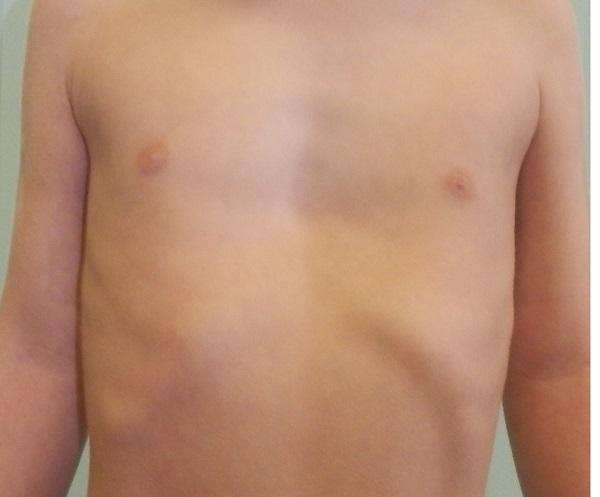
Левосторонняя деформация – асимметричный тип грудной клетки
Для классификации по степеням используется индекс Гижицкой, который вычисляется по рентгеновским снимкам. Для его определения делают замеры наименьшего (S1) и наибольшего (S2) расстояния от внутренней поверхности груди до внешней поверхности позвоночника. Соотношение N1/N2 – коэффициент деформации Гижицкой:
- 0.7 – 0.9 – соответствует 1 степени;
- 0.5 – 0.7 – соответствует 2 степени;
- 0 – 0.5 – соответствует 3 степени ВДГК.
Наиболее важным критерием является индекс Хеллера – соотношение ширины и передне-заднего размера грудной клетки. В норме он равен 2.5. Повышение данного показателя до 3.2 – 3.5 служит показанием к операции.
Методы диагностики ВДГК
Для проведения правильного и результативного лечения пациенты с дефектом грудной клетки проходят диагностику. Это необходимо для определения степени и типа деформации, локализации патологии и нарушений в работе смежных с этой областью органов.
Обязательно проводится торакометрия. В ходе диагностики определяются параметры впадины и вычисляется индекс изменения грудной клетки.
Кроме того, специалистами назначается МРТ (магнитно-резонансная томография) и рентген. С их помощью проверяют состояние органов, их расположение, нарушения вследствие патологии.
При значительных деформациях внутренних органов больного направляют к кардиологу и пульмонологу. Специалисты проводят ряд исследований, в том числе электрокардиограмму для выявления степени нарушений в работе органов и минимизации осложнений.
Для диагностики дефектов органов и хрящевых, костных структур используется ультразвуковое исследование. Для полноты картины проводится продольное и поперечное сканирование организма.
Важно. Важно оценить и ЖЕЛ (жизненную емкость легких), так как у большинства пациентов страдают органы дыхания. От этого ухудшается самочувствие, понижается иммунитет. Около половины всех пациентов с сильным искривлением грудной клетки имеют существенные отклонения от нормы ЖЕЛ.
Диагностика
Деформации грудной клетки могут быть очевидны в младенчестве, но часто также развивается или становится более очевидной по мере роста. Нарушения обычно отмечаются родителями, но могут быть очевидны только для врача и обнаружены во время обследования. Другие деформации могут отмечаться пациентом, потому что грудная клетка развивается со временем, становясь менее гибкой после младенчества.
Диагноз подтверждается с помощью рентгенографии, а иногда и оценки функции легких вашего ребенка и толерантности к физической нагрузке. Иногда ассоциируется с другими заболеваниями, и вашему ребенку нужно будет пройти оценку на наличие таких заболеваний.
Лечение патологии
В медицинской практике предусмотрено два подхода к лечению ВДГК.

Безоперационный метод
Лечение предполагает занятия физкультурой, прохождение курса массажа, плавание, физиотерапию, процедуры по обогащению клеток организма кислородом (прием коктейлей, нахождение в специальной барокамере). Такие меры проводятся для укрепления мышц, предотвращения дальнейшей деформации, улучшения осанки и увеличения ЖЕЛ.
При первых признаках заболевания или подозрениях на наличие патологии возможно лечение воронкообразной деформации грудной клетки у детей без операции. Младенцам в первый год их жизни назначают курс массажа. Для улучшения результата необходимо 10-12 курсов такой терапии.
Детям старшего возраста рекомендуются небольшие физические нагрузки. Среди самых действенных упражнений «мостик», другие упражнения с прогибами позвоночника, «велосипед», можно использовать мяч для фитнеса, гимнастическую палку.
Метод хирургического вмешательства
В большинстве ситуаций, требующих оперативного вмешательства, операции проводятся у пациентов до 10 лет, чтобы с годами грудная клетка принимала правильную форму и пропорции. Помимо этого, хирургическое вмешательство помогает предотвратить развитие нарушений позвоночника в более позднем возрасте, таких как: кифоз, сколиоз и т.д.
Показаниями к срочному вмешательству служит возрастание деформации органов и нарушения в работе дыхательной и сердечно-сосудистой системы. В других случаях операцию проводят, чтобы устранить внешний косметический дефект. В таком случае важно заранее просчитать все риски, связанные с вмешательством в организм.
Операции для устранения ВДГК делятся на две категории:
- паллиативная. Для поддержания грудной клетки в правильном положении больному вшивают силиконовые протезы. Такой метод назначается взрослым детям с I или II степенью искривления для того, чтобы исключить возможность отслоения протеза,
- радикальная. Этот вид вмешательства назначают при патологиях II, III степени, также из-за явного сколиоза. В грудную клетку устанавливают фиксатор, предварительно сделав разрез в области ребер.
У ребенка обнаружена впалая грудная клетка: что делать?
Как только врач поставил диагноз нужно срочно приступать к лечению данного недуга. Пока малыш маленький и его ребра и грудная клетка это преимущественно хрящи, а не кости, то есть шанс вылечиться консервативными методами:
- Специальный лечебный массаж;
- Специальная дыхательная гимнастика;
- Плавание, активные упражнения в воде;
- Ношение корсета.
Разумеется, курс лечения будет подобран индивидуально, исходя из степени патологии и состояния пациента. Курс массажа назначается для укрепления мышечной ткани, для улучшения кровообращения и ускорения обменных процессов.
Одну из самых важных ролей при лечении впалой грудной клетки у крохи играет дыхательная гимнастика. Ребенка в сознательном возрасте очень важно научить делать «напряженный вдох» (специалист научит, как правильно его выполнять). Также ребенку нужно создавать аэробные нагрузки, для маленьких деток подойдет плавание, для деток постарше подойдет бег и езда на велосипеде. Вся эта физическая активность способствует расширению грудной клетки и увеличению межреберных пространств.
Но если врач видит, что недуг развивается слишком быстро и серьезно угрожает здоровью и жизни пациента, то назначается хирургическая операция. Есть случаи, когда только хирургическое вмешательство может помочь вернуть естественное положение грудной клетки и предотвратить дальнейшее развитие патологии.
Существуют еще ряд показаний к хирургической операции:
Это когда деформация имеет третью степень, как уже говорилось, в этом случае обязательным сопутствующим симптомом будут смещение сердца и нарушения в работе внутренних органов.
Деформация, которая не провоцирует серьезные нарушения в работе внутренних органов, но приводит к серьезным психологическим нарушениям пациента.
При синдроме Поланда, когда снижается каркасные и защитные свойства костно-хрящевой структуры грудной клетки вследствие деформации.
Врожденные расщелины в области груди у деток разных возрастов.
Когда оперативное вмешательство противопоказано:
Если деформации ребер и грудины сопутствуют очень тяжелые патологии сердечной, сосудистой и дыхательной систем. Умственная отсталость пациента в умеренной и тяжелой степени.
Оперативное вмешательство – это большой шанс на выздоровление. В 95% случаев дети избавляются от данного недуга, и только небольшому проценту деток требуется повторная операция.
Осложнения и последствия
После окончания хирургической операции пациента переводят в реанимацию. Там вводят в медикаментозный сон. В первое время наблюдается дыхательная недостаточность. Часто происходят осложнения в виде западания языка, скопления крови и воздуха в плевральной полости. Иногда дыхательные пути заполняет слизь.
Для облегчения состояния больного и предотвращения более тяжелых последствий прописывают ингаляции. Далее направляют на лечебную физкультуру, курс массажа и дыхательную гимнастику.
Важно. При любой сложной операции есть вероятность возникновения рецидивов. Патология грудной клетки не исключение. Проявление осложнений связано с возрастом, степенью ВДГК и сопутствующими болезнями.
Симптомы происходящих патологических изменений в грудной клетке
Самый главный симптом, показывающий развитие аномалии, это воронка в грудной клетке. Иногда этот симптом проявляется не сразу. Это связано с тем, что у новорожденных детей никаких изменения в области грудной клетки не видно. Поэтому так важно знать те моменты, которые могут показать начало возникающей деформации грудины.
Это проявляется в следующем:
- иммунная система ослабевает;
- нарушается кровообращение в организме;
- наблюдается аритмия;
- возникают грыжи в области диафрагмы;
- нарушается работа сердца и легких;
- в психическом состоянии происходят изменения;
- спазмы в бронхах.
При обнаружении хотя бы одного из вышеперечисленных признаков, надо обязательно обратиться к специалисту, так как своевременная диагностика позволяет начать лечить ребёнка или взрослого пациента в самом начале развития воронкообразной груди.